中高年に多いとされる眼の病気「緑内障」。
「自覚症状がないなら、
わざわざ治療を受けなくていいよね…」
「まだ検査を受けるには早いよね…」
と思ってしまい、
つい検査を受けない選択をしてしまいます。
しかし、
中途失明の第一原因となっている「緑内障」は
自覚症状のないまま進行し、
末期の状態まで進んでしまうと、
失明に至る可能性があります。
また、普段から検査を受けている方でも、
眼底検査や眼圧検査のみでは、
早期発見につながらない場合があります。
この記事では、緑内障の原因から、
抑制策となる早期発見に必要な検査や
安全性の高い手術まで紹介しています。
眼圧が正常範囲でも生じてしまう緑内障について、
今後どのようなことに気を付ければよいのか、など、
緑内障の事実や抑制するための方法を
知ることができるので、
定期的な緑内障の検査を受ける
きっかけになると思います。
まずは、緑内障の現状を見てみましょう。
40歳以上の中高年の20人に1人が緑内障
最近、中高年の眼の病気として
大きな注目を浴びているのが緑内障。
視神経の障害から視野が欠け、
進行すると失明する怖い病気です。
年間2000人以上が緑内障で失明し、
中途失明の第1原因にあげられています。
緑内障の患者さんは
40歳以上の中高年の20人に1人、
70歳以上では10人に1人といわれ、
全国でおよそ350万人以上にのぼる
と推定されています。
視神経線維が傷み 視野欠損が出現・進行
眼をカメラにたとえると、
絞りが虹彩、レンズが水晶体、
フィルムが網膜にあたります。
このフィルム=網膜の隅々にまで張りめぐらされている
約120万本の細い視神経線維が集まり、
1つの束となったのが視神経です。
視神経は眼球から出て脳につながっており、
視神経が眼球から出るところを
視神経乳頭と呼びます。
①眼球の中の圧力=眼圧が高くなったり、
②もともと視神経が眼圧に弱かったりすると、
視神経乳頭のところで視神経が圧迫され、
それを形成する視神経線維が傷みます。
その結果、視神経線維の障害が進み、
緑内障を発症させてしまうのです。
視神経の障害部位に応じて
眼に見える範囲=視野が欠けていきます。
視神経線維の50%以上が障害されると
明白な視野の異常=視野欠損が出現し、
進行するに従って欠損箇所が拡大していきます。
そして最終的にほとんどの視野が欠けて
失明するというのが緑内障という病気なのです。
眼圧が正常範囲内なのに発症する正常眼圧緑内障
一方、眼圧は
眼球を満たしている透明な液体=房水により、
一定の圧力に保たれています。
房水は眼球の中の毛様体でつくられ、
虹彩の裏側(後房)を通って
虹彩の表側(前房)に出て、
角膜と水晶体の間を流れていきます。
そして
角膜と虹彩の根本が交わるところ=
隅角にある繊維柱帯と呼ばれる
フィルターのような組織で濾過され、
シュレム管という管から静脈へ排出されていきます。
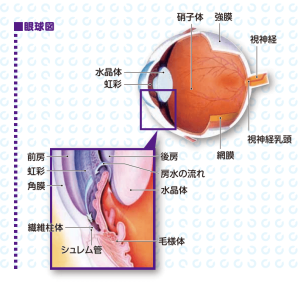
房水の流れやその排出がスムースならば、
眼圧が上昇し高眼圧となることはありません。
しかし、
①房水の排出口である
線維柱帯が目詰まりを起こしたり、
②隅角が狭くなって線維柱帯を塞いだりすると
眼圧の上昇を招いてしまいます。
前者の線維柱帯の目詰まりから眼圧の上昇を招き、
視神経障害から視野障害を起こすのが
原発開放隅角緑内障です。
後者の隅角の閉塞から視野障害へ至るのが
原発閉塞隅角緑内障です。
厄介なのは
眼圧が11~21㎜Hgと正常範囲内なのに、
緑内障を発症させてしまうケースです。
もともと視神経が眼圧に弱いために
引き起こされることから
正常眼圧緑内障と呼ばれています。
日本人の緑内障のうち、
7割以上が正常眼圧緑内障というのは衝撃的です。
進行がきわめて遅いため自覚症状のないケースが大半
重要なのは眼圧によって
視神経線維の損傷=視神経障害が出現するまで
10~20年、
視神経障害を招いてその進行から視野障害が生じるまで
さらに10~20年を要し、
さらに中等度の視野の欠損に気づくまで
自覚症状のない患者さんが大半を占めることです。
とりわけ正常眼圧緑内障は、
高眼圧の緑内障と比べ
さらに進行がゆっくりと進みます。
そのため長期にわたって視野障害に気づかず、
慌てて眼科を受診したときは
失明寸前という患者さんも少なくありません。
「でも、自覚症状がなければ
治療を受ける必要もないのでは……。
進行が遅いのであれば、
視野の欠損に気づいてから
治療を始めても遅くないのでは……」
こう思われるかもしれませんが、
それは大きな間違いと言わざるを得ません。
傷ついた視神経線維はもはや元に戻せない!
視神経線維は一度傷ついたら、
もう元に戻せません。
視野が欠けたら、
もはや視野を二度と回復させることはできません。
加えて、軽度の視野欠損に気づく患者は
非常に稀です。
視野の欠損がかなり進行してから
初めて気づく患者がほとんどです。
眼圧による視神経障害の進行から視野欠損、
視野欠損の拡大=視野障害の進行から失明へ至る道は、
緑内障の一連の連続的な過程です。
目薬や手術などの治療で
早期に眼圧を下げれば
視神経障害の進行が止められ、
視野障害への進展を阻止することができます。
また、視野が欠け始めたとしても、
早く治療を始めれば
視野障害の進行を止めて失明を免れます。
しかし、現実には視野障害が出現し、
それがかなり進行してから
眼科を受診する患者さんが後を絶ちません。
とりわけ大変なのは
末期に近いところまで
緑内障を進行させてしまっている患者さんです。
こうした段階の患者さんの視神経線維は
80%、90%が死滅しており、
かろうじて生き残っている視神経線維は
老化による萎縮という厳しい現実が待っています。
手術で強力に眼圧を下げたとしても、
もはや救える視神経線維はわずかです。
そのため手術を受けたのに
視野障害を進行させ、失明に至る患者さんが
後を絶たないのです。
緑内障は早期発見・早期治療が
切実に求められる病気にほかなりません。
早期発見の新兵器 光干渉断層計(OCT)
では、緑内障を早期に発見し、
早期治療を開始する手立てはあるのでしょうか。
決め手は
視神経線維の損傷=視神経障害の有無と
その進行の程度が確認できる
光干渉断層計(OCT)による検査です。
視野の欠ける視野障害が生じる前の
プレメトリック・ステージの緑内障を
調べられることから、
緑内障の早期発見の新兵器といえるでしょう。
これまで緑内障の検査として広く知られているのは、
高眼圧の有無やその程度を確かめる眼圧検査や、
視神経乳頭の異常=凹み具合を調べる眼底検査、
あるいは
視野の異常の有無やその程度を確認する
視野検査などです。
しかし、
眼圧検査は正常眼圧緑内障を見逃しかねません。
眼底検査は医師によって判断が異なることもあります。
また、視野検査はすでに視野障害まで進行した
緑内障しか検査できません。
OCTはそうした従来の検査の眼界を克服し、
視神経障害の有無などを客観的に判別し、
早期に緑内障か否かの診断が下せるのです。
いまや眼圧計や眼底検査などで緑内障が疑われたら、
OCTで視神経障害の有無、
視神経障害があるならば
その程度などを確かめることが
不可欠とされています。

最初は眼圧を下げる点眼治療 目標眼圧を設定しスタート!
緑内障は
目薬やレーザー、手術などによって
眼圧を下げる治療を行います。
中でも目薬による点眼治療が基本で、
①房水の排出を促したり、
②房水の産生を抑えたり、
③両者の働きを兼ね備えた
優れた目薬が用いられています。
緑内障と診断されたら、
まずしっかりと眼圧を測定し、
どこまで眼圧を下げればよいのか、
個々の患者さんごとに目標眼圧を設定します。
眼圧は1日のうちにも変動し、
昼間の12時前後にピークに達するのが一般的です。
そして、
通常はそれまでより20~30%低い眼圧を
目標眼圧として設定し、
点眼治療をスタートさせます。
加えて、目標眼圧まで下げられないときは、
異なるタイプの目薬などを追加します。
広く行われている緑内障の手術は線維柱帯切除術
目薬だけで眼圧を下げられないときは、
虹彩や繊維柱帯にレーザーを照射し、
スムースな房水の排出を促す
レーザー治療などを行います。
ただし、点眼治療やレーザーだけでは
どうしても眼圧を下げられず、
視神経障害の進行が止められなかったときは、
メスなどを用いる観血手術を受けねばなりません。
緑内障の手術はいくつかの方法がありますが、
現在、広く行われているのが
線維柱帯切除術(トラベクレクトミー)です。
線維柱帯切除術は
房水の新たな排出路をつくって
眼圧を下げる手術です。
隅角に隣接し、二重に重なっている
強膜と結膜(白眼の部分)をメスで切り、
房水が強膜の隙間を通って
結膜の下に流れ出し、
眼外へ排出されるようになります。
普及してきた安全性の高い新たなチューブシャント術
最近はチューブシャント術という
新たな手術の方法にも
熱い視線が寄せられています。
内径0.3㎜の極細チューブと
プレートを眼の中に埋めこみ、
チューブを介して房水を眼球の外へ排出させ、
眼圧を下げる手術です。
これまで緑内障の手術のゴールデンスタンダードは
線維柱帯切除術でした。
しかし、チューブシャント術は
それを上回る安全性と優れた治療成績が
米国の臨床試験(TVT研究)で科学的に立証され、
いまや代表的な緑内障手術に1つとして
認知されてきています。
なによりもチューブシャント術は
安全性が高いので、
手術後の通院回数が少ないのがよい、といわれます。
加えて、
良好な眼圧コントロールを得られる患者さんが
75~80%(術後5年)にのぼるなど、
目を見張るものがあります。
すでに健康保険も適用され、
普及の突破口が開かれました。
要は眼科開業医と病院の緑内障専門医に連携してもらうこと
緑内障の治療は、
①眼圧と②視神経障害、③視野障害の進行の程度を
きちんとチェックしながら取り組むことが不可欠です。
漫然と目薬による点眼治療を続けるだけでは
不十分と言わざるを得ません。
理想的な緑内障の診療形態は
ご自宅に近い最寄りの眼科クリニックで
日頃からなにかと診てもらいながら、
1年に1回、
視神経障害をチェックできるOCTや
視野障害を調べられる視野検査計を備えた
病院の眼科を定期的に受診することです。
眼科クリニックの開業医と
病院の緑内障専門医に連携してもらい、
2人に眼科医の診察を受けながら
緑内障の治療に取り組むのがベストな方法です。
また、点眼治療だけでは眼圧を十分に下げられず、
手術を勧められたときは
すみやかに受けることもきわめて大切です。
手術となると躊躇される患者さんが少なくありません。
しかし、手術が必要と判断された患者さんを
2つのグループに分け、
一方は手術を行い、
もう一方は点眼治療のみを継続した臨床試験において、
前者のほうが後者よりも
緑内障の視野障害の進行を抑えられたことが
はっきりと示されています。
10年後、20年後という長いスパンで考えると、
「あのとき手術を受けていればよかった……」
と後悔する患者が少なくありません。
緑内障専門医から手術を勧められたら、
ぜひすみやかに手術を受けることが求められます。
取材・文:NPO法人 医療機関支援機構 カルナの豆知識 編集部
医療ジャーナリスト 松沢 実
※記事/図版等の無断使用(転載)、引用は禁止といたします。




